人間ドックや健康診断など症状がない場合、あるいは咳などの症状がある場合に、胸部のレントゲンやCTが撮影されることがあります。
そこで、肺結節影(はいけっせつえい)や腫瘤影(しゅりゅうえい)を指摘されることがしばしばあります。
この場合、最も注意しなくてはならないのが、肺がんの可能性です。
実際、これまでに報告されている肺がんのCT検診での、肺がんの発見率は0.4~3.4%と報告されています1)。
ただし、一方で肺野に結節影や腫瘤影を作るのは肺がんだけではなく、炎症後の変化や肺内リンパ節など良性病変もたくさんあります。
実際、肺がん検診を受診すると45~76%で肺結節影が見つかったとも報告されています1)。
肺の結節が良性なのか、悪性なのか?
その区別には結節を生検して病理検査する必要がありますが、針を刺して組織を採ってくる必要があり、侵襲性が高い検査です。
当然、気胸などの合併症が起こることもあり、すべての肺結節にできる検査ではありません。
つまり、生検をするのはあくまで癌が疑わしい結節や腫瘤影のみです。
では
- 結節影にはどのような種類があり、どう分類するのか?
- どのような肺結節や腫瘤影が癌として疑わしいのか?
- 結節影はどのようにフォローされるのか?
が気になるところです。
今回は特に胸部CT検査における肺結節について、ガイドラインに基づき、図(イラスト)を交えながらわかりやすくまとめました。
肺の結節影、腫瘤影の大きさの定義は?
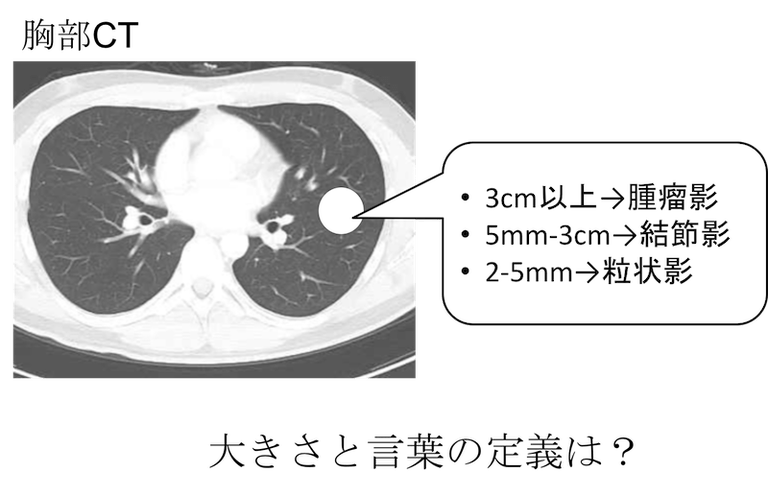
肺結節はまず大きさにより分類されます。
- 3cm以上→腫瘤影 (読み方は「しゅりゅうえい」)
- 5mm-3cm→結節影(読み方は「けっせつえい」)
- 2-5mm→粒状影(読み方は「りゅうじょうえい」)
と分類されます。
5mm-1cmのサイズの結節を小結節と定義します。
3cm以上の腫瘤影の場合は悪性の可能性がかなり高くなります。
肺結節のどの大きさのものを経過観察すればいい?
そして、CT検診学会のガイドライン2)では、5mm以上の大きさのものを拾い上げ、5mm未満のサイズのものはフォローアップ(経過観察)の対象外としています。(5mm未満のものは次回1年後のフォローを勧めます。)
人間ドックや健康診断でのCT検査において、5mm以上の肺結節を拾い上げ、1ヶ月後にthin slice CT(1mmなど薄いスライスのCT)で精査をします。
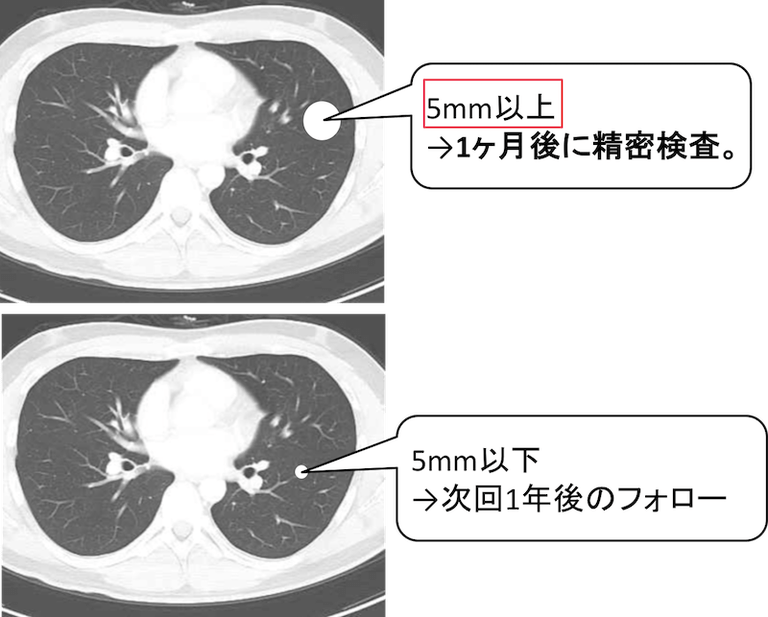
ただし、この際に石灰化を含む結節は良性のことが多いので除外します。
またいくら5mm未満であっても、過去のCT画像があり、過去の画像には映っていないのに、今回新たに出現したものの場合は1年後ではなくより短い期間でフォローが必要です。
1ヶ月後の薄いスライスでのCT(精密検査)で何をチェックする?
この1ヶ月後の薄いスライスでのCTで、もし結節が消えていたら、それは炎症によるものと判断しフォローは終了します。
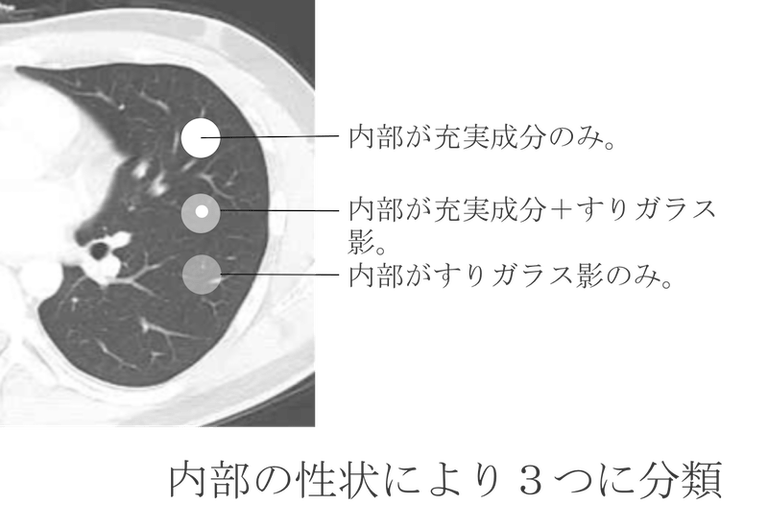
しかし、残っている場合は、内部の性状により以下の3つに分類されます。
- 内部が充実成分のみ。(solid nodule)
- 内部が充実成分+すりガラス影。(part-solid nodule)
- 内部がすりガラス影のみ。(pure GGO(GGN))
まずは内部が充実成分のみの場合を見ていきましょう。
内部が充実成分のみの場合(solid nodule)
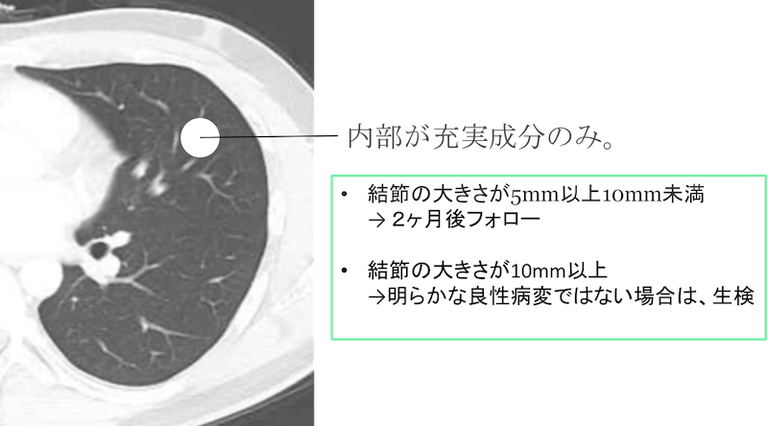
結節の大きさが5mm以上10mm未満
内部が充実成分のみの場合、結節の大きさが5mm以上10mm未満ならば、さらに2ヶ月後フォローとします。
ここでサイズが大きくなっていくようですと、生検をして診断をつけます。
サイズが変化ない場合は、3、6、12、24ヶ月後にフォローします。
2年間でサイズに変化がないか、縮小〜消失している場合は、経過観察を終了します。
(ちなみに内部が充実成分の場合には肺内リンパ節腫大の可能性があります。
これは中葉や下葉の胸膜直下や葉間に接して存在する多角形の結節影を示します。
ただし癌との鑑別は困難なことも多く、安易に「肺内リンパ節腫大」と決めるのではなく、経過観察をしたのちに、変化がないから「肺内リンパ節腫大疑い」とされるケースが多いです。)
結節の大きさが10mm以上
結節の大きさが10mm以上であり、肺内リンパ節など明らかな良性病変ではない場合は、生検をして診断をつけます。
50歳代 男性
左上葉に境界明瞭、辺縁棘状のspiculaを有する3cm大の腫瘤影あり。
内部は充実性であり、手術の結果、肺腺癌と診断されました。
次に、内部が充実成分+すりガラス影の場合を見ていきましょう。
内部が充実成分+すりガラス影の場合(part-solid nodule)
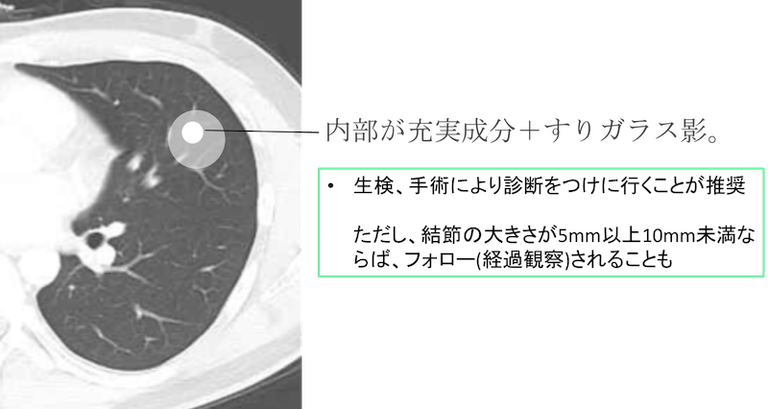
すりガラス影を有する充実性病変であり、生検、手術により診断をつけに行くことが推奨されますが、他の臨床所見から炎症が疑われる場合、結節の大きさが5mm以上10mm未満ならば、フォロー(経過観察)されることもあります。
このパターンを示す腫瘍性病変では、
- 微小浸潤腺癌(MIA:minimally invasive adenocarcinoma)
- (MALTリンパ腫)
の可能性があります。
さらに、この充実部位、浸潤部位が5mm以上の場合は、腫瘍性病変では、
- 浸潤性腺癌(invasive adenocarcinoma)
の可能性があります。
症例 50歳代 女性

左上葉に7.4mm大のすりガラス影の真ん中に充実部を伴うMixed type GGOを認めています。
手術にて、上皮内腺癌(AIS:adenocarcinoma in situ)と診断されました。
症例 60歳代 男性
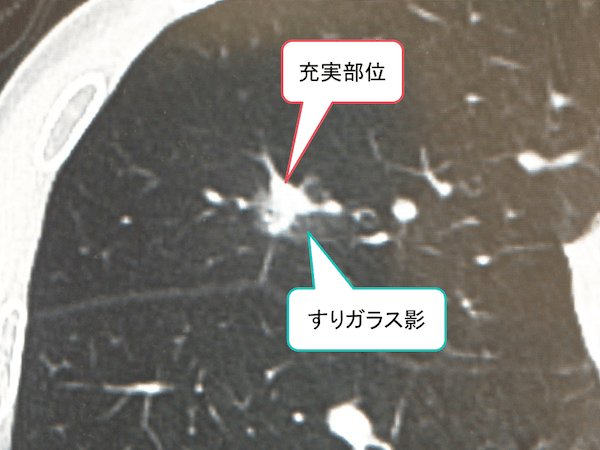
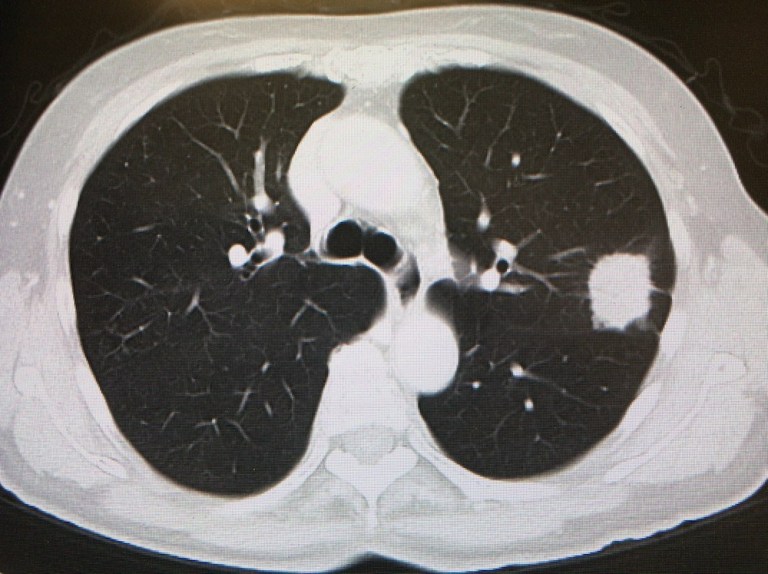
右上葉に充実部位+周囲すりガラス影のパターンを示す7mm大の結節あり。
胸膜陥入像も認めています。
手術の結果、肺腺癌と診断されました。
症例 70歳代 男性
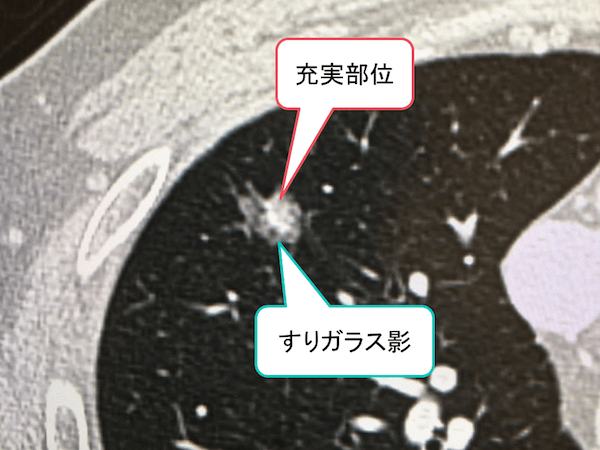
こちらの症例も右上葉に充実部位+周囲すりガラス影のパターンを示す12mm大の結節を認めました。
こちらも手術の結果、肺腺癌と診断されました。
このすりガラス影+充実部位のパターンを示した肺腺癌の2症例を動画でチェックする。
症例 70歳代 女性

こちらの症例も右上葉に典型的な充実部位+周囲すりガラス影のパターン(mixed GGO)を示す11mm大の結節を認めました。
こちらも手術の結果、肺腺癌と診断されました。
この症例を動画でチェックする。
ただしこのタイプの結節でも以下のようなケースもあるので、注意が必要です。
症例 70歳代 女性 咳嗽
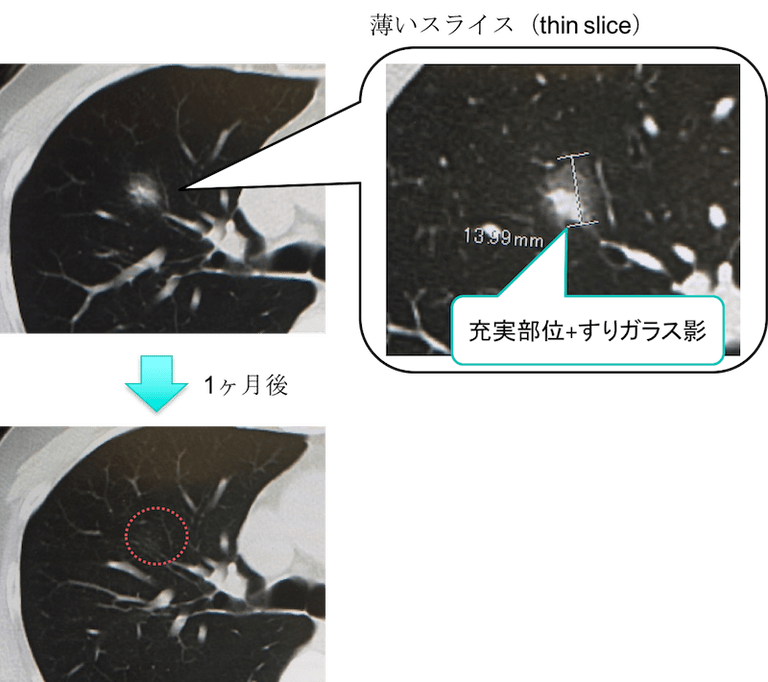
右中葉に充実部位+周囲すりガラス影のパターンを示す14mm大の結節を認めました。
しかし1ヶ月後のCTでは消失し、炎症性変化と診断されました。
ところで、すりガラス影とは?
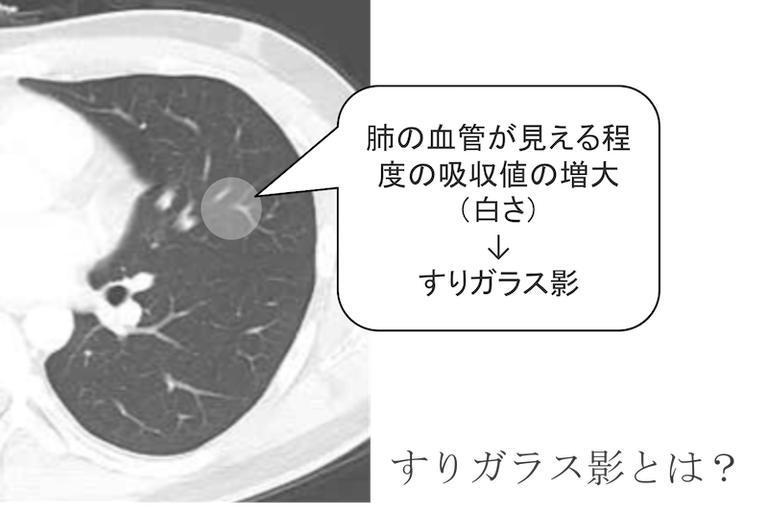
すりガラス影とは「肺血管の辺縁が認知できる程度の肺野の吸収値の増大」と定義されます。
充実性(真っ白)だと肺の血管が紛れて見えないですが、そうではなくて、肺の血管が見えるほどの薄く白い場合をすりガラス影と言います。
内部がすりガラス影のみの場合(pure GGO(GGN))
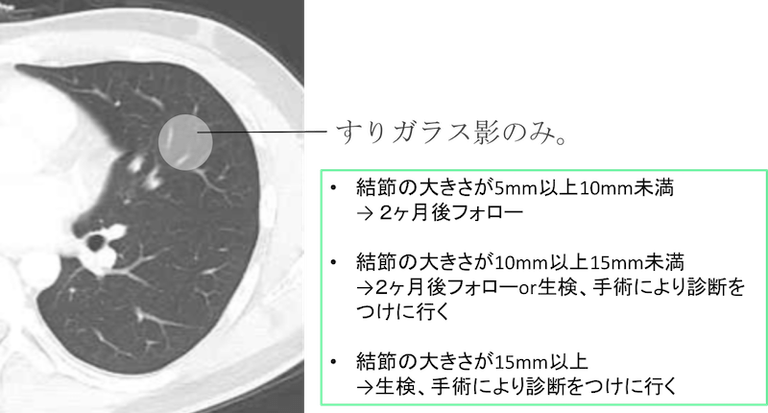
結節の大きさが5mm以上10mm未満
内部がすりガラス影のみの結節の場合、腫瘍性病変では、
- 異型腺腫様過形成(AAH:atypical adenomatous hyperplasia)
- 上皮内癌(AIS:adenocarcinoma in situ)
の可能性があります。
これらは合わせて前浸潤がんと呼ばれます。
結節の大きさが5mm以上10mm未満ならば、さらに2ヶ月後フォローとします。
サイズに変化がない場合は、3、12、24ヶ月後にフォローします。
サイズが大きくなるようですと、生検、手術により診断をつけに行くことが推奨されます。
そして充実性病変と異なり、2年間不変であっても2年以降も経過観察することが推奨されています。
症例 50歳代 女性
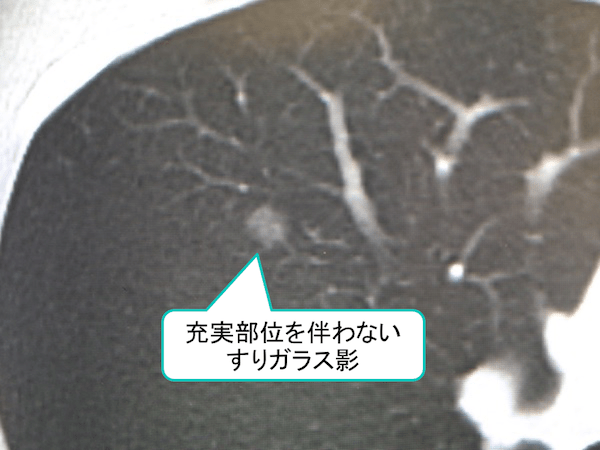
右上葉に充実部を含まないすりガラス影を5mm大の認めています。
2年間サイズ及び内部の性状は不変であり、AAHやAISなどを疑う所見です。
結節の大きさが10mm以上15mm未満
結節の大きさが10mm以上15mm未満ならば、さらに2ヶ月後フォローをするか、生検、手術により診断をつけに行くことが推奨されます。
フォローする場合は、サイズに変化がない場合は、3、12、24ヶ月後にフォローします。
サイズが大きくなるようですと、生検、手術により診断をつけに行くことが推奨されます。
症例 60歳代 女性 +50歳代 女性
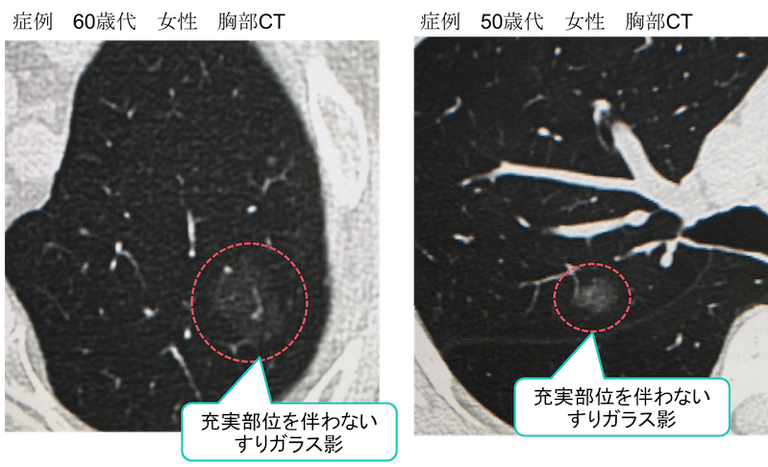
それぞれ右上葉・左上葉に充実部を含まない1cm大のすりガラス影を認めています。
この2症例の動画はこちら。
結節の大きさが15mm以上
結節の大きさが15mm以上の場合、生検、手術により診断をつけに行くことが推奨されます。
肺結節に石灰化があれば良性なのか?
CT検診学会のガイドラインでは石灰化を有する肺結節は、フォローの対象としていませんが、石灰化があれば良性と言っていいのかというと決してそのようなことはありません。
肺癌の13%は石灰化を有すると言われていますし、骨肉腫や軟骨肉腫などの肺転移では、石灰化を認めることがあります。
ただし、ほとんどは陳旧性結核による石灰化肉芽腫(結核腫)であるので、このガイドラインでは石灰化は省かれています。
症例 90歳代女性 胸部CT
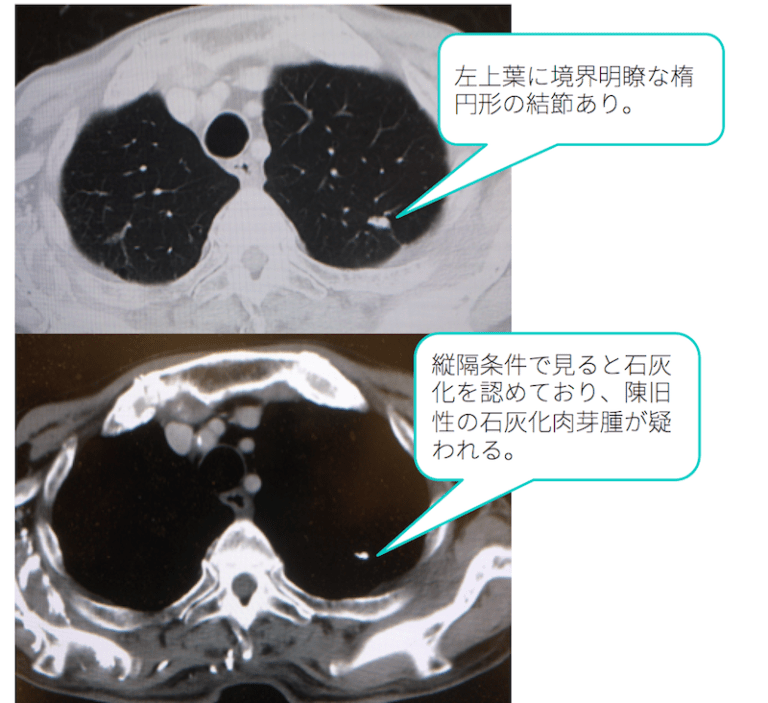
胸部CTの肺野条件(上側の画像)で、左上葉に境界明瞭な楕円形の結節を認めています。
これを縦隔条件(下側の画像)で見ると、石灰化を認めています。最もよくある陳旧性の石灰化肉芽腫が疑われる所見です。
また同じ方の別のスライスでは、
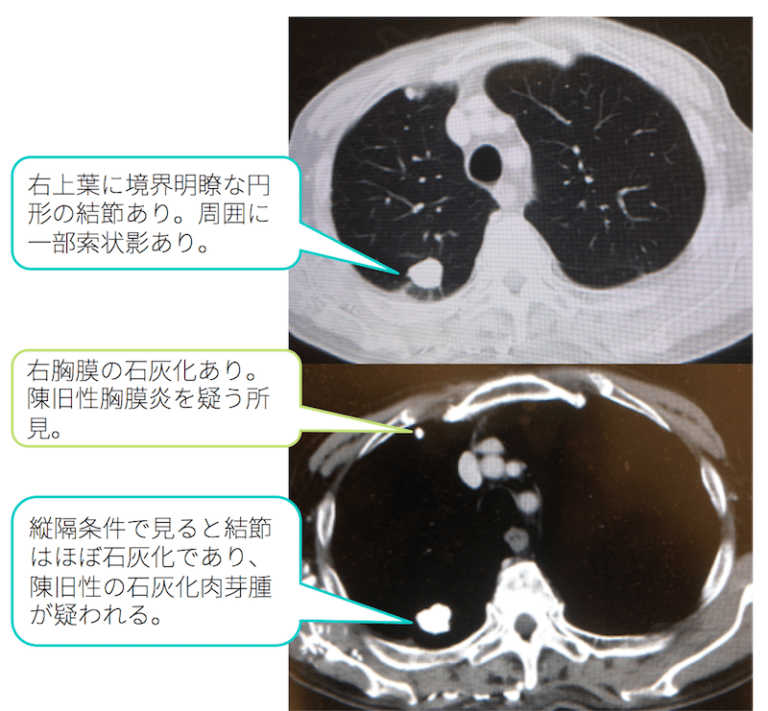
左上葉に境界明瞭な円形の結節を認めています。一見肺がんのようにも見えますが、これを縦隔条件で見ると結節はほぼ石灰化であり、こちらも陳旧性の石灰化肉芽腫が疑う所見です。
また、右の胸膜に石灰化を認めており、こちらは陳旧性の胸膜炎を疑う所見です。
肺結節に脂肪がある場合は?
肺結節において縦隔条件で内部に脂肪濃度(CT値がマイナス)がある場合、良性の可能性が高くなります。
特に過誤腫の可能性が高くなります。
稀に、脂肪腫、脂肪肉腫、腎細胞癌の肺への転移の場合、肺結節に脂肪を含むことがありますので既往歴の確認が重要です。
肺結節に空洞がある場合は?
肺がんのうち15%で空洞を有するとされます。
特に空洞を有する肺がんとしては、扁平上皮癌が有名です。
ただし、空洞を有する肺がんは通常3cm以上であり、フォローの対象にならず、手術などの対象となります。
肺結節の造影効果から良悪性はわかる?
染まる結節ほど悪性の可能性が高いと言えます。
造影前後で15HU以上のCT値の上昇を悪性とすると、感度98%、特異度58%、正確度77%と報告されています。
また、染まらなければ98%の確率で良性病変と報告されています。
ただし、硬化性血管腫などよく染まる良性病変もあるので注意が必要です。
肺結節の辺縁と周囲構造との境界から良悪性はわかる?
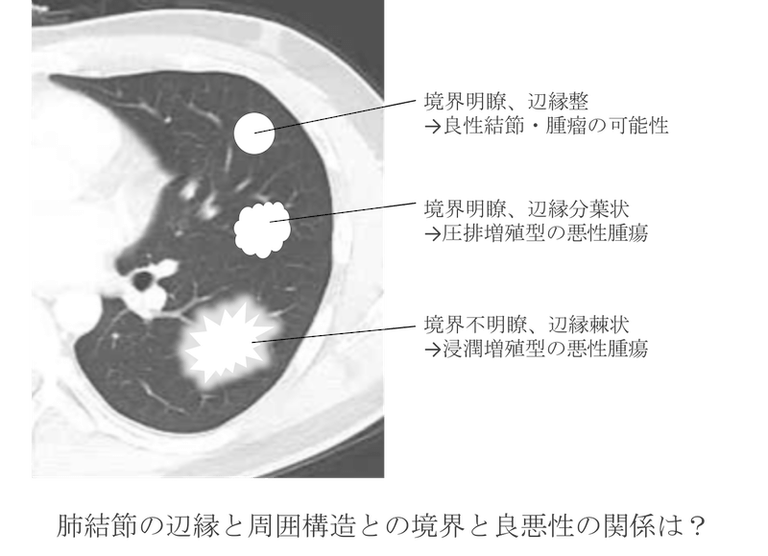
- 境界明瞭、辺縁整→良性結節・腫瘤の可能性
- 境界明瞭、辺縁分葉状→圧排増殖型の悪性腫瘍
- 境界不明瞭、辺縁棘状→浸潤増殖型の悪性腫瘍
が特徴と言われています。
つまり、良性結節とは、境界明瞭、辺縁整であるということができます。
ただし、境界明瞭、辺縁整である悪性腫瘍の可能性もあるので、辺縁と周囲構造との境界だけで良悪性は判断できません。
あくまで傾向がわかります。
関連記事)
参考文献/サイト
1)画像診断 33(5):460-471,2013
2)肺結節の判定と経過観察 第2版 ©日本CT検診学会
最後に
人間ドックや検診のCTで肺結節が指摘された場合、CT検診学会のガイドラインに基づいたフォローの方法及びどのような結節が悪性の可能性が高いと言えるのかという点についてまとめました。
CT検診学会のガイドラインはあくまで経過観察やフォロー方法としての一例であり、必ずしもこれに従う必要はありませんが、一つの目安として日常診療に取り入れることができます。
また、この所見があれば良性!これがあれば悪性!と断定できるものはほとんどなく、総合的に良性、悪性の可能性が高いということを評価する必要があります。
ご案内
腹部画像診断を学べる無料コンテンツ
4日に1日朝6時に症例が配信され、画像を実際にスクロールして読影していただく講座です。現状無料公開しています。90症例以上あり、無料なのに1年以上続く講座です。10,000名以上の医師、医学生、放射線技師、看護師などが参加中。胸部レントゲンの正常解剖を学べる無料コンテンツ
1日3分全31日でこそっと胸部レントゲンの正常解剖の基礎を学んでいただく参加型無料講座です。全日程で簡単な動画解説付きです。
画像診断LINE公式アカウント
画像診断cafeのLINE公式アカウントで新しい企画やモニター募集などの告知を行っています。 登録していただくと特典として、脳の血管支配域のミニ講座の無料でご参加いただけます。

