急性冠症候群(ACS(STEMI,NSTEMI/UAP))
※ACS:Acute Coronary Syndrome
※STEMI:ST elevated myocardial infarction
※UAP:Unstable Angina Pectoris
ACSか否か?
▶急性冠症候群(ACS)を診断する3つのポイント
Ⅰ, ACSの症状は多彩である。
Ⅱ, 典型的なACSの約半数は心電図所見が非典型例!
Ⅲ, よってACSの診断は病歴、身体所見の情報を総合的に判断する。
※ACSは、問診、診察、心電図で診断する。胸部X線、血液検査、心エコーで他の疾患でないことを確認する。
ACSへの対応
①Vital signのチェックと第一印象
→12誘導心電図(10分以内が目標。誘導部位にはマーキング)静脈ライン確保(同時に採血、Trop T/Rapi checkも)
→ACSが疑わしい時点で循内コール
②問診
③身体所見(①~③は同時進行)
④モニター装着
⑤各種薬剤投与(AONM)
⑥心エコーで虚血部位を確認、大動脈解離の除外
⑦胸部X線
⑧尿道カテーテル挿入
⑨心カテ室へ
・カテーテル前にチェックしておくこと
・胃潰瘍などの出血性病変の可能性(大量ヘパリンを使用するため)
・腎機能の確認(大量の造影剤使用により腎機能悪化の可能性があるため)
心電図(ACSの可能性を上げる変化)
・隣接する2つ以上の誘導で1mm以上のST上昇(LR+ 16)
※下壁ならⅡ,Ⅲ,aVF、側壁ならⅠ,aVL、前壁ならV1~V6
・Q波の出現(LR+ 8.7)
・T波の陰転化(LR+ 2.5)
・新たな伝導障害:房室ブロック、脚ブロック(LR+ 6.3)
→ACSを疑い症状が続く場合はECGを15~30分毎に繰り返す。
心電図(ST上昇の鑑別)
・心筋梗塞
・心室肥大
・良性早期再分極
・急性心外膜炎
・その他:Brugada症候群、左脚ブロック、右脚ブロック、左室瘤、不明、異型狭心症、High take-off,高K血症、低体温、脳血管障害、急性腹症
心電図(ST上昇で注意する点)
▶ミラーイメージ(Reciprocal change)は
・下壁(ST↑/↓)⇔側壁、前壁(ST↓/↑)
・特異度が高い。→あればAMI!!
・下壁の梗塞で70%、前壁で30%にあり。
▶下壁梗塞を見たら右誘導(V4R,V5R)を追加。(V4R,V5RにてST↑が見られると右室梗塞)
∵右室梗塞を伴うことが多い(20~40%)。
→だから、モルヒネ、ニトロは行くな。輸液負荷を。
→右室梗塞ならば、大動脈解離も疑う。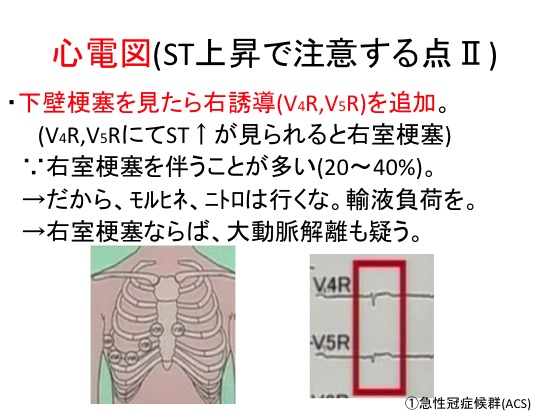
▶後壁梗塞
・右室梗塞や側壁梗塞に合併しやすい
ST↓(V1~V3)…後壁のST↑のミラーイメージ
R↑(V1~V3)…後壁のQ波のミラーイメージ
・V8,9(後壁誘導)を追加注文
▶良性早期再分極(Benign Early Repolarization)
・若い健常人男性(平均年齢39歳)に多い。
・左側前胸部誘導(V2~V5)で見られる。
・四肢誘導のみで認めることは稀(aVRにありaVLにない対側誘導でのST低下)
・AMIと違い、経時変化はない。
▶左室肥大
・凹型
・左室肥大の他の特徴
▶急性心外膜炎
・びまん性ST上昇
・aVRにあってaVLにない対側誘導でのST低下
・5mmを超える上昇は稀、PR低下
ACSの心電図の経時的変化
・急性期、超急性期(T波の尖鋭、増高:hyperacute T wave)
・ 数時間後(Q波の出現)
・2日後(上昇したSTの軽度下降、T波逆転)
・慢性期 (Q波、陰性T波)
Trop /Rapi checkについて
▶心筋トロポニン(Trop)
利点:心筋特異性が高い
欠点:超急性期の診断には有用性が低い。(発症2時間以内は陰性)
▶H-FABP(心臓型脂肪酸結合蛋白(Rapi))
利点:発症2時間以内の超急性期で陽性
欠点:心筋特異度が低い。腎機能障害や大動脈解離で偽陽性となる。
→陽性でもACSとは言えない。
問診 ACSの典型的な症状(OPQRST)
| Onset(発症様式) | 突然発症 |
| Position(部位) | 胸骨下 |
| Quality(性状) | 圧迫感、以前のACSと同じ痛み |
| Radiation(放散痛) | 左右どちらかの肩への放散痛 |
| Symptom(随伴症状) | 冷汗、嘔気 |
| Timing/Time course(タイミング、時間経過) | 労作時に発症、30分以上持続ニトロ製剤により軽快 |
ACSの可能性を上げる情報
・胸痛の性状:胸部圧迫間 LR+1.7、以前のACSと同じ症状 LR+1.8
・痛みの時間:突然発症 LR+1.1、60分以上の持続 LR+1.3
・痛みの部位と放散痛:胸骨下 LR+1.2、頸部、顎への放散 LR+1.4、左肩への放散1.8、右肩への放散4.7、両肩への放散痛 LR+7.1
・随伴症状:嘔気・嘔吐 LR+2.0
・リスク因子 男性LR+1.3、年齢60歳以上1.5、高血圧1.2、糖尿病1.3、高脂血症1.7、喫煙1.3、肥満1.4、ACSの既往1.3、ACS家族歴1.2、
・身体所見 SBP<100 3.6、DBP<60 2.5、冷汗 2.9、頸静脈怒張 2.4、湿性ラ音 2.1、S3音 3.2
・胸痛の性状 鋭い痛みLR -0.3、体位により増悪LR -0.3、胸膜痛LR -0.2
・身体所見 胸壁の圧痛LR -0.2、体位による痛みの再現性LR -0.3
ACSの治療
★AONMが治療の基本
・Aspirin→バイアスピリン®100mg 2T噛み砕き服用(160~325mg)
※すべてのACSがアスピリンの適応。
※ただし最近の消化管出血・アスピリンにアレルギーがないことを確認。
※PCI前提ならクロピドグレル(プラビックス®)300mg~600mg(75mg×4T~8T)も。
・Oxygen→酸素2~4L/分
・Nitroglycerin→ミオコールスプレー®(0.3mg) 舌下噴霧or ニトロペン®(0.3mg) 1T舌下 5分間隔で2回反復投与
※ただし以下の場合は使わない。
・SBP<90mmHg or HR<50回/分 or HR>100回/分
・右室梗塞、下壁梗塞。
・シルデナフィル(バイアグラ®)を48時間以内に使用。
・Morphine→硫酸モルヒネ(10mg/1ml/A) 2mg(0.2ml)ずつ 5~10分毎に反復投与
※ただし、硝酸薬で胸部不快感が緩和しない場合に使う。
※ツベルクリン用1mlシリンジを用いる。
・AMIの場合、引き継ぐまでに時間がかかるなら
→ヘパリン(血液凝固阻止剤ヘパリンナトリウム)投与
初回ボーラス投与量 60単位/kg(最大4000単位静注)
引き続き持続投与 5~15単位/kg/時(最大投与量1000単位/時)
※48時間もしくは血管造影まではaPTTが対照値の1.5~2倍(50~70秒)になるように調節(凝固療法の他の適応がない限り48時間まで投与)。
※ヘパリン投与後3時間でaPTTを初回検査→安定するまで6時間毎に検査し、その後は1日1回検査とする。
ACSの注意点
・非典型的な症状を示すのは?→高齢者、女性、糖尿病患者
・胃が痛い+迷走神経亢進(徐脈、嘔吐)+冷汗→下壁心筋梗塞を見逃すな。
・胸痛のないAMIは1/3~1/4もある。
・85歳以上の高齢者の主訴は息切れが多い。
・STEMIはAMIの40~50%のみ。
・危険因子のある胸痛患者は、ACSを考えて、48時間はCCU入院。6時間毎に心電図、CK-MBチェックをする。
ACSの悪化シナリオと対処例
・心不全:心筋虚血で壁運動低下、ポンプ機能低下→心臓の前では肺を中心とした鬱血、心臓の後では臓器虚血が起こる。→PCPSでとりあえずの酸素化を得つつ、一刻も早くPCIを行って心臓の血流を回復する。
・血圧低下:右室梗塞を生じると、左室の前負荷が下がり血圧の低下をきたす(肺うっ血がない低心拍出状態)→十分な輸液
・致死性不整脈:徐脈やVT/VF→DC。ただし、難治性のことがあり、根本治療が必要。→PCPSでとりあえずの循環を保ちつつPCI
・虚血心筋細胞の破綻による心タンポナーデ/心破裂→緊急開胸して穴をふさぐしかないが、救命は困難か。
ご案内
腹部画像診断を学べる無料コンテンツ
4日に1日朝6時に症例が配信され、画像を実際にスクロールして読影していただく講座です。現状無料公開しています。90症例以上あり、無料なのに1年以上続く講座です。10,000名以上の医師、医学生、放射線技師、看護師などが参加中。胸部レントゲンの正常解剖を学べる無料コンテンツ
1日3分全31日でこそっと胸部レントゲンの正常解剖の基礎を学んでいただく参加型無料講座です。全日程で簡単な動画解説付きです。
画像診断LINE公式アカウント
画像診断cafeのLINE公式アカウントで新しい企画やモニター募集などの告知を行っています。 登録していただくと特典として、脳の血管支配域のミニ講座の無料でご参加いただけます。
